Niewidzialne zagrożenie
21 Maja 2019Udział w akcji ratowniczej niesie za sobą poważne ryzyko - możliwość kontaktu z potencjalnie zakaźnym materiałem biologicznym. Każda taka sytuacja może skutkować rozwinięciem procesu chorobowego u ratownika.
Działania ratownicze prowadzone są w różnych warunkach, pod presją czasu i w napięciu emocjonalnym. Ratownicy, skupieni na udzielaniu kpp, często nie poświęcają dostatecznej uwagi własnemu bezpieczeństwu. Tymczasem istnieje spore ryzyko przerwania ciągłości skóry - skaleczenia o ostre krawędzie rozbitych szyb lub inne ostre elementy, których na miejscu zdarzenia nie brakuje. Wówczas uszkodzona zostaje naturalna bariera ochronna organizmu. Zagrożenie stanowi również kontakt z krwią poszkodowanego lub kontakt z agresywnym poszkodowanym (znajdującym się pod wpływem alkoholu, środków psychoaktywnych, w szoku pourazowym) - naraża to ratownika na wniknięcie przez błony śluzowe (oplucie) lub uszkodzoną skórę (zadrapanie) wydzielin chorego.
Ekspozycja na materiał zakaźny i drogi zakażenia
Mając świadomość tych zagrożeń, warto przypomnieć sobie zasady obowiązujące w razie ich wystąpienia. W KSRG najbardziej znane są procedury związane z ekspozycją wirusową typu HIV, HCV, HBV. Największe ryzyko niesie bezpośredni kontakt z czynnikiem potencjalnie zakaźnym (uszkodzona skóra, błona śluzowa jamy ustnej, spojówki oczu). Ekspozycja na nieuszkodzoną skórę nie stanowi zagrożenia. Zakażenie drogą inhalacyjną, czyli wdychanie chorobotwórczego czynnika, jest możliwe w podobnym stopniu, co podczas przebywania w miejscach publicznych. Zwiększone ryzyko zakażenia występuje wtedy, gdy mamy potwierdzoną informację od osoby poszkodowanej, jej rodziny lub personelu medycznego o obecności choroby zakaźnej przenoszonej właśnie tą drogą.
Zakażenie HCV
Zakażenie HCV wywołuje wirusowe zapalenie wątroby typu C (WZW typu C). Nie ma szczepionek chroniących przed tą chorobą. Szacuje się, że w Polsce liczba nosicieli wirusa wynosi ok. 200 tys. Zdecydowana większość niestety jest tego nieświadoma - najczęściej do chwili pojawienia się wyraźnych objawów, które daje rozwinięta choroba. W przypadku strażaków lekceważenie kontaktu z materiałem potencjalnie zakaźnym może spowodować ryzyko wystąpienia w przyszłości np. marskości czy nowotworu wątroby.
Do zakażenia wirusem HCV może dojść wszędzie tam, gdzie wykonywane są zabiegi związane z naruszeniem ciągłości skóry i błon śluzowych, a nie przestrzega się procedur zapobiegających zakażeniom. Może się to zdarzyć również podczas działań ratowniczych, głównie przy udzielaniu kpp lub ewakuacji, gdy mamy bezpośredni kontakt z poszkodowanym. Ryzyko zakażenia po ekspozycji związanej z uszkodzeniem skóry wynosi do 15%. Poza miejscem działań ratowniczych niebezpieczeństwo występuje również wszędzie tam, gdzie wykonywane są zabiegi z użyciem ostrych narzędzi (gabinety kosmetyczne, salony fryzjerskie i studia tatuażu).
Zakażenie HBV
W przypadku tego wirusa szczepienia ochronne wykonuje się zgodnie z kalendarzem szczepień publikowanym corocznie przez głównego inspektora sanitarnego. Mimo to w Polsce liczba zarażonych przekracza 300 tys. osób. Zakażenie wywołuje wirusowe zapalenie wątroby (WZW) typu B. Okres wylęgania choroby to średnio trzy miesiące (10-12 tygodni). Większość osób nie wie o zakażeniu, nawet w fazie ostrej choroba początkowo nie daje objawów. W przypadku 90-95% chorych leczenie przynosi skutek, natomiast u 5-10% osób choroba przechodzi w fazę przewlekłą.
Zakażenie HIV
Najpoważniejszym następstwem wirusa HIV jest zespół nabytego upośledzenia odporności, bardziej znany pod nazwą AIDS. Szacunkowa liczba zakażonych w Polsce to 20 tys. Co ciekawe, prawdopodobieństwo zakażenia po ekspozycji związanej z uszkodzeniem skóry jest znacznie mniejsze niż w przypadku HCV (poniżej 1%). Różnica wynika z tego, że do zakażenia HCV wystarczy znacznie mniejsza ilość materiału zakaźnego (np. krwi) niż przy wirusie HIV. Jest on dziesięciokrotnie mniej zakaźny niż HCV i stukrotnie mniej zakaźny niż HBV. To, co łączy HIV i HCV, to brak szczepień ochronnych.
Postępowanie poekspozycyjne
Aby zmniejszyć ryzyko ekspozycji, każdy ratownik udzielający pomocy medycznej powinien przestrzegać następujących zasad bezpieczeństwa:
- zabezpieczać się przed zakażeniem zgodnie z procedurami,
- wiedzieć, jak zareagować po ekspozycji,
- mieć aktualne szczepienia,
- traktować każdego poszkodowanego jako potencjalne źródło zakażenia.
Jeśli już dojdzie do ekspozycji, to każdy przypadek kontaktu z materiałem zakaźnym oraz potwierdzonego zachorowania należy zgłosić za pośrednictwem przełożonego i lekarza stwierdzającego chorobę zakaźną do powiatowego lub miejskiego inspektora sanitarnego, a w przypadku podejrzenia zakażenia wirusem HIV - do wojewódzkiego inspektora sanitarnego. Zgłoszenie musi nastąpić w ciągu 24 godz. od momentu kontaktu z materiałem zakaźnym. O fakcie zakażenia powinien zostać poinformowany właściwy komendant PSP (miejski lub powiatowy).
Aby mieć pewność, że doszło do kontaktu z materiałem zakaźnym, osoba potencjalnie zakażona musi trafić do najbliższego SOR, gdzie lekarz przebada ją i pobierze materiał do badań. Lekarz, który podejrzewa lub rozpozna zakażenie, wypełnia formularz zgłoszenia zachorowania na chorobę zakaźną lub zakażenia. Powinno ono zawierać pełne dane pacjenta (imię nazwisko, adres, nr PESEL), rozpoznanie kliniczne oraz charakterystykę objawów klinicznych. Pielęgniarka koordynująca SOR lub pielęgniarka epidemiologiczna szpitala, który przyjął, przebadał i rozpoznał osobę z podejrzeniem wspomnianych schorzeń, wpisuje ją do rejestru chorób zakaźnych i zakażeń. Jeżeli na miejsce zdarzenia zostaje wezwany ZRM, a jego kierownik rozpoznaje chorobę zakaźną, również wypełnia formularz i zgodnie z procedurami oznacza ten fakt w karcie zlecenia wyjazdu.
Ratownicy KSRG, którzy podczas udzielania kpp mieli kontakt z materiałem potencjalnie zakaźnym, powinni zacząć od oczyszczenia miejsca kontaktu (oznacza to minimum trzyminutowe przemywanie bieżącą wodą, następnie wodą z mydłem). Następnie należy zdezynfekować je wodą utlenioną lub odpowiednim środkiem dezynfekcyjnym i osłonić opatrunkiem. W przypadku błon śluzowych jamy ustnej, nosa oraz oczu również należy stosować do ich płukania bieżącą wodę. Przydatny będzie wchodzący w skład wyposażenia PSP-R1 aparat do płukania oczu. W przypadku krwawienia z rany, o ile nie jest ono obfite i nie grozi wstrząsem, w pierwszej chwili nie należy tamować swobodnego wypływu krwi (następuje naturalne oczyszczenie rany).
Profilaktyka chorób zakaźnych HIV, HCV, HBV
Aby zabezpieczyć się przed zakażeniem groźnym wirusem, oprócz zastosowania dostępnych szczepień ochronnych należy korzystać ze środków ochrony indywidualnej dla ratowników. Zgodnie z zaleceniem komendanta głównego PSP do szkoleń BHP włączono zagadnienia dotyczące chorób potencjalnie zakaźnych.
Bezpieczeństwo zapewnią ratownikom odpowiednie środki ochrony indywidualnej.
Ochrona dłoni
Podstawowym środkiem będą w tym przypadku rękawice jednorazowe, niejałowe. Powinny być stosowane zawsze podczas kontaktu z chorym czy zakażonym, a zwłaszcza jego materiałem biologicznym - wydzielinami czy wydalinami. Należy ich używać także w sytuacji kontaktu ze skażonymi przedmiotami.
Do sytuacji niosących ryzyko zakażenia związanych z czynnościami ratowniczymi należą:
- badanie fizykalne pacjenta urazowego (kontakt z krwią, płynem mózgowo-rdzeniowym, moczem, kałem, wymiocinami),
- badanie osoby, która doświadczyła zatrucia wziewnego lub pokarmowego (kontakt z wymiocinami), zadławienia (wykorzystanie ssaka ręcznego z zestawu ratowniczego),
- opatrywanie ran,
- tamowanie krwotoków,
- stosowanie rurki ustno-gardłowej,
- stosowanie maski twarzowej podczas tlenoterapii.
Ze względu na ryzyko perforacji rękawic należy je zakładać wyłącznie na suche ręce.
Ważnym środkiem ochrony indywidualnej są również rękawice ochronne gospodarcze. Stosuje się je podczas mycia i dezynfekcji sprzętu ratowniczego, który miał kontakt z pacjentem lub jego materiałem biologicznym. Przed użyciem i po zdjęciu każdego rodzaju rękawic powinno się zdezynfekować ręce. Zużyte rękawice jednorazowe powinny znaleźć się wśród odpadów medycznych.

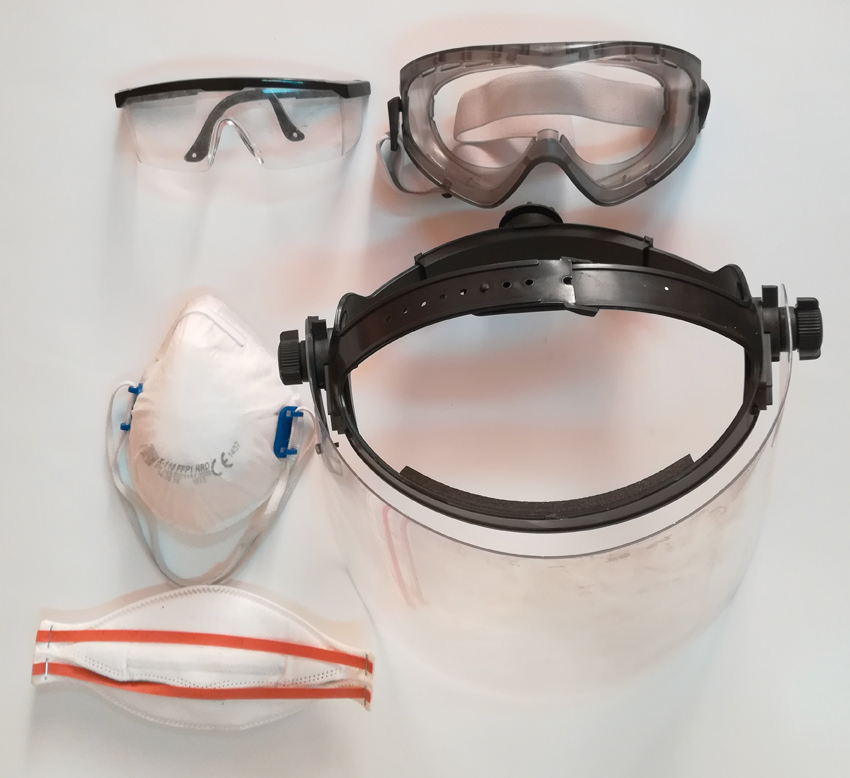
Ochrona twarzy i dróg oddechowych
Gdy istnieje ryzyko przeniesienia zakażenia drogą kropelkową, zaleca się używanie jednorazowej maski twarzowej. Po nałożeniu powinna osłaniać usta, nos i brodę. Należy ją wymienić po ok. 30 min użytkowania, a także kiedy zwilgotnieje lub zsunie się z twarzy. Bezpośrednio po zakończeniu ekspozycji na materiał zakaźny należy ją zdjąć i wrzucić do pojemnika na odpady medyczne. Istotne jest również bezpieczne zdjęcie maski - należy trzymać za tasiemki lub gumkę, nie dotykając części skażonej zakrywającej usta i nos. Po zdjęciu maski i rękawic należy wykonać higieniczne mycie rąk.
Konieczne jest też stosowanie okularów ochronnych lub przyłbicy zasłaniającej oczy - zwłaszcza wtedy, gdy możliwe byłoby rozpryśnięcie materiału zakaźnego (np. wymiocin poszkodowanego) lub wystąpienie krwotoku tętniczego. Po użyciu osłon oczu należy je zdezynfekować preparatem alkoholowym.
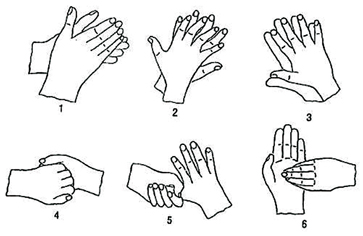
Mycie i dezynfekcja rąk
Aby zmniejszyć ryzyko zakażenia po każdej interwencji, bez względu na to, czy było ono duże, czy umiarkowane, należy umyć ręce. Wynika to z podstawowych standardów higienicznych. Zwykłe mycie pozwala na zmniejszenie liczby drobnoustrojów przejściowo występujących na powierzchni skóry dłoni. Należy użyć antybakteryjnego mydła z dozownika, nie powinno się stosować mydła w kostce (dotyczy to również zakładów pracy i innych miejsc, w których korzysta z niego wiele osób). Strażacy często nie mają możliwości dokładnego umycia rąk na miejscu zdarzenia, powinni więc zrobić to niezwłocznie po powrocie do jednostki.
Jeśli pojawiło się podejrzenie, że podczas działań ratowniczych mogliśmy mieć kontakt z drobnoustrojami chorobowymi, należy (zgodnie z procedurą) zastosować higieniczne mycie rąk, czyli szybkie i skuteczne usuwanie drobnoustrojów przejściowo występujących na skórze. Eliminacji nie ulegnie za to flora bakteryjna stała, występująca w głębszych warstwach skóry. Mycie powinno trwać minimum 30 s. Następnie wykonujemy dezynfekcję rąk za pomocą środków z zestawu torby medycznej (preparatów w płynie zawierających alkohol). Środek dezynfekcyjny ma działanie natychmiastowe i przedłużone, potwierdzają to badania. Wykazuje pełne spektrum biobójcze, jego zastosowanie przynosi efekt nawet w obecności zanieczyszczeń organicznych. Ponadto w jego skład wchodzą substancje nawilżające, zatem dodatkowo pielęgnuje skórę i zapobiega jej wysuszeniu, a przy tym nie pozostawia na jej powierzchni obciążających i drażniących skórę substancji chemicznych.
Należy zaznaczyć, że środek dezynfekcyjny nie może działać agresywnie na powstałe rany i utrudniać ich gojenia się, jednocześnie nie powinien powodować reakcji alergicznych na skórze. Zgodnie z zaleceniem producentów w przypadku dłoni należy wetrzeć 3 ml płynu w ciągu 30 s. Inne miejsca należy zwilżyć środkiem i pozostawić do wyschnięcia.
Technika higienicznego mycia rąk
Czas trwania: minimum 30 s
- Pocieranie wewnętrznych części dłoni.
- Pocieranie części wewnętrznej dłoni o zewnętrzną i na odwrót.
- Pocieranie dłoni i splecionych palców, części między palcami aż do zagłębień.
- Pocieranie zagiętych palców jednej dłoni pod zagiętymi palcami drugiej dłoni.
- Wykonanie ruchów obrotowych kciukiem prawej dłoni ujętym w lewą dłoń, następnie zamiana rąk.
- Obrotowe pocieranie opuszków palców prawej dłoni w zagłębieniu lewej i zamiana rąk.
Odra jest wysoce zakaźną chorobą wirusową, szerzącą się drogą powietrzno-kropelkową. Osoba, która wcześniej na nią nie chorowała i nie była przeciw niej szczepiona, jest podatna na zakażenie i z prawdopodobieństwem liczącym ponad 95% w razie kontaktu z chorym ulegnie zakażeniu. Liczne przypadki zachorowań w Polsce w na przełomie roku 2018 i 2019 pokazały, że choroba ta dotyka nie tylko dzieci, ale też wielu nieszczepionych nieświadomych tego dorosłych. Inne potencjalne zagrożenia - odra
Osoba zakażona wirusem odry zaraża innych nawet na 5-6 dni przed wystąpieniem jakichkolwiek klinicznych objawów choroby, najbardziej kojarzonej z wysypką na skórze i białymi wykwitami w jamie ustnej. Inne typowe objawy odry to: gorączka, nieżyt nosa, suchy kaszel i zapalenie spojówek oraz nadwrażliwość na światło (tzw. światłowstręt). Odra łatwo przenosi się na osoby nieuodpornione, mające styczność z chorym.
Osoby z wymienionymi wyżej objawami powinny jak najszybciej udać się do swojego lekarza rodzinnego, najbliższej przychodni POZ/NPL lub SOR. Lekarze specjaliści w zakresie chorób zakaźnych oraz lekarze rodzinni uprzedzają, że stwierdzając u siebie objawy odry, należy zgłosić się do placówki medycznej w celu wykonania badań, wcześniej jednak trzeba telefonicznie uprzedzić o tym placówkę. Personel będzie miał czas wdrożyć wewnętrzne procedury zapobiegające epidemii, zabezpieczyć siebie i odizolować innych pacjentów (np. chory zostanie poproszony o skorzystanie z innego wejścia do przychodni lub pojawienie się o wyznaczonej godzinie).
Poza organizmem człowieka wirus odry ginie szybko i nie pozostaje aktywny zbyt długo w pomieszczeniu, w którym przebywała chora osoba (często wystarczy przewietrzenie pomieszczeń i odczekanie kilkunastu minut). Należy wspomnieć, że gabinety lekarskie i zabiegowe często wyposażone są w specjalne lampy UV, które również eliminują patogeny znajdujące się w powietrzu.
Sam przebieg choroby nie jest szczególnie groźny i 75% zachorowań można wyleczyć w warunkach domowych, jednak nierozpoznana i nieleczona odra prowadzi do poważnych powikłań. Wśród tych, które pojawiają się głównie u dzieci, wymienia się zapalenie płuc, zapalenie mózgu i zapalenie ucha środkowego. Ostatnie z wymienionych schorzeń - gdyby wystąpiło u osoby dorosłej - często będzie wiązało się ze znaczącym niedosłuchem. W przypadku takiego powikłania u funkcjonariusza PSP, gdy zostanie wykryte podczas badań okresowych i konsultacji laryngologicznej z audiogramem, może mieć wpływ na dalszy przebieg służby.
Pamiętajmy, że profilaktyka jest znacznie tańsza i łatwiejsza do wdrożenia niż późniejsze leczenie, a nawet najlepsze środki ochrony osobistej nie zastąpią podczas akcji ostrożności, skupienia i działania zgodnie z procedurami.
Przydatne definicje
- materiał zakaźny - wydzieliny, w których znajduje się wystarczająca do zakażenia ilość czynnika chorobotwórczego (najczęściej wirusa, bakterii), tj. krew, płyn mózgowo-rdzeniowy, osierdziowy, opłucnowy, ropa, wszystkie wydzieliny zanieczyszczone krwią
- choroba zakaźna - wywołuje ją biologiczny czynnik chorobotwórczy, który ze względu na charakter i sposób szerzenia się stanowi zagrożenie dla zdrowia publicznego
- zakażenie - wniknięcie do organizmu i rozwój w nim biologicznego czynnika chorobotwórczego
mł. ogn. Łukasz Dudziński jest instruktorem ratownictwa medycznego w JRG 1 KM PSP w Lublinie
fot. Łukasz Dudziński
kwiecień 2019
